پزشک همچنین می تواند نطفه را داخل یک حامل جایگزین یا حامل حاملگی بارور کند. به عنوان مثال خانمی دیگر که فرزند شما را حمل می کند
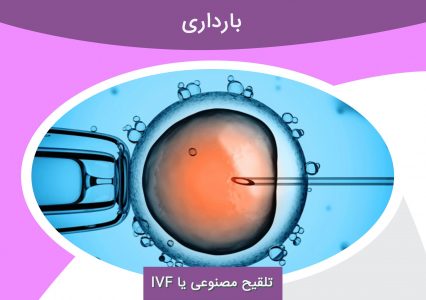
چرا آی وی اف انجام می شود؟
IVF به افرادی که دارای ناباروری هستند و می خواهند نوزاد داشته باشند کمک می کند. IVF گران و تهاجمی است، بنابراین زوج ها اغلب دیگر روش های باروری را امتحان می کنند. روش های دیگر شامل مصرف داروهای باروری یا تلقیح داخل رحمی می باشد. در طی این مراحل، پزشک اسپرم را مستقیما به رحم زن انتقال می دهد. مشکلات نازایی که منجر به استفاده از آی وی اف می شود عبارتند از:
کاهش باروری در زنان بالای 40 سال
لوله های فالوپی مسدود یا آسیب دیده
کاهش عملکرد تخمدان
آندومتریوز
فیبروئید رحم
ناباروری مردان (بخوانید: راه های درمان ناباروری مردان)، مانند تعداد کم اسپرم و یا اختلالات در شکل اسپرم
ناباروری بدون دلیل
افراد مبتلا به اختلال ژنتیکی
ناباروری غیرقابل توصیف
همچنین در صورتی که احتمال انتقال بیماری های ژنتیکی به فرزندان وجود داشته باشد، والدین از روش آی وی اف استفاده می کنند. آزمایشگاه پزشکی می تواند نطفه ها را برای ناهنجاری های ژنتیکی آزمایش کند. سپس یک پزشک فقط نطفه بدون نقص ژنتیکی را استفاده می کند.
چگونه می توانم برای آی وی اف آماده شوم؟
- قبل از شروع آی وی اف، خانم ها برای اولین بار آزمایش تخمدان را انجام می دهند. این آزمایش شامل گرفتن نمونه خون و آزمایش آن برای سطح هورمون تحریک کننده فولیکول است. نتایج این آزمایش اطلاعات مربوط به اندازه و کیفیت تخمک شما را به پزشک می دهد.
- دکتر همچنین رحم شما را بررسی خواهد کرد. این بررسی شامل انجام سونوگرافی می باشد، که از امواج صوتی با فرکانس بالا برای ایجاد تصویر رحم استفاده می کند. پزشک همچنین می تواند از طریق مهبل و رحم یک نشانگر را وارد کند. این آزمایش ها می تواند سلامت رحم شما را نشان دهد و به پزشک کمک کند که بهترین راه برای لقاح انتخاب کند.
- مردان نیاز به آزمایش اسپرم دارند. این آزمایش شامل استفاده از نمونه منی است که آزمایشگاه برای تعداد، اندازه و شکل اسپرم تجزیه و تحلیل خواهد کرد. اگر اسپرم ضعیف یا آسیب دیده باشد، یک عملیات به نام Intracytoplasmic sperm injection )ICSI) ممکن است ضروری باشد. در ICSI، تکنسین اسپرم را به طور مستقیم به تخمک تزریق می کند. ICSI ( بارداری با روش میکرواینجکشن (ICSI)) می تواند بخشی از روند IVF باشد.
- انتخاب IVF یک تصمیم شخصی است. اما باید به عوامل مختلف توجه داشت.
روند انجام IVF:
شایعترین روش کمک باروری IVF یا ( تلقیح آزمایشگاهی ) است. این روش قدیمیترین و موثرترین روش از میان روشهای کمک باروری است. (IVF) مخفف (In Vitro Fertilization) بوده و اصطلاح لاتین (In vitro) به معنی (داخل شیشه) است. چرا که پیش از این در ظرفهای شیشهای در آزمایشگاه باروری انجام میگرفت. امروزه در لولههای پلاستیکی نیز این کار انجام میگیرد.\
از آنجا که احتمال به هم رسیدن و ترکیب سلول جنسی نر (اسپرم) و سلول جنسی ماده (تخمک) در داخل لوله آزمایش بیشتر از محیط شانسی محفظه شکم است، از این ایده برای باروری استفاده میشود. بدین صورت که تخمکهای رسیده از زن گرفته شده و در ظرفی داخل آزمایشگاه با اسپرم ترکیب میشود. تخم حاصل پس از گذشت ۳ تا ۵ روز از لقاح (امبریو) در داخل رحم قرار داده میشود.
روشهای دیگر کمک باروری عبارتند از ICSI،GIFT،ZIFT و اهداء تخمک یا جنین که بهطور مختصر آنها را بررسی میکنیم:
ICSI
- Intra cytoplasmic sperm Injection
تزریق اسپرم به داخل سیتوپلاسم تخمک: در این روش تخمک تنها با یک اسپرم مرد در ظرفی در آزمایشگاه ترکیب میشود. بعد از باروری، جنین حاصل در رحم زن قرار داده میشود.
GIFT
- Gamete Intrafallopian Transfer
تخمک و اسپرم در آزمایشگاه ترکیب شده و سپس از طریق جراحی به وسیله لاپاروسکوپ به داخل لوله رحمی تزریق میگردد. باروری در داخل بدن رخ میدهد و جنین بهطور طبیعی در رحم لانهگزینی میکند.
ZIFT
- Zygote Intra fallopian Transfer
در این روش مانند GIFT تخمک زن و اسپرم مرد در آزمایشگاه ترکیب شده و به روش جراحی در لوله رحمی قرار داده میشود اما مانند IVF پزشک بعد از باروری آزمایشگاهی جنین را در داخل شکم قرار میدهد.
اهداء تخمک یا جنین: اگر خانمی قادر به استفاده از تخمکهای خود برای بارداری نباشد، تخمک اهداء شده توسط زنی دیگر با اسپرم شوهر او ترکیب شده (در کشور اسلامی ما برای شرعی بودن این عمل صیغه بین زن اهداء کننده تخمک و مرد جاری میگردد) و جنین حاصل در رحم زن اول قرار داده میشود.
روند درمان در آی.وی.اف
نزدیک به شروع دوره ماهانه مادر، داروهای باروری برای او تجویز میشود تا تخمدان جهت آزاد کردن چندین تخمک رسیده، تحریک شود (بهطور معمول یک تخمک در هر ماه آزاد میشود) گاهی ممکن است برای جلوگیری از آزاد شدن زودرس تخمکها، مجبور به استفاده از هورمونهای مصنوعی شوند. مادر باید برای اندازهگیری سطح خونی هورمونها بهطور مرتب به پزشک خود مراجعه کند تا بررسی شود که چه زمانی تخمکهایش رسیده شدهاند.
به محض رسیده و کامل شدن تخمکها، پزشک بهوسیله سوزن باریکی که از دیواره مهبل وارد تخمدان میکند (تحت بیهوشی)؛ تخمکها را خارج میکند. (ممکن است برای مشخص شدن محل تخمکها سونوگرافی انجام شود) سپس پزشک تخمکها را با اسپرمهای همسر درون ظرفی در آزمایشگاه ترکیب میکند.
۲ تا ۵ روز بعد هر کدام از تخمهای بارور شده به شکل توپی از سلولها درمیآیند که <امبریو> یا جنین نام دارد. سپس پزشک ۲ الی ۴ عدد از این جنینها را بهوسیله کاتتر باریکی از طریق گردن رحم به داخل رحم میکند. (اگر جنینهای بیشتری تشکیل شده باشد، فریز میشود تا در صورت عدم موفقیت این دورهآی.وی.اف در دورههای بعدی بهکار برده شود.) اگر درمان موفقیتآمیز باشد، جنین در داخل دیواره رحم لانهگزینی میکند و به رشد خود ادامه میدهد تا نوزاد متولد شود.
در ۰۲ تا ۰۴ درصد حاملگیهای ناشی ازآی.وی.اف بیش از یک جنین لانهگزینی کرده و چندقلو زائیده میشوند.
پس از ۲ هفته از زمان قرار گرفتن جنینها در رحم، مادر میتواند با انجام تست خون حاملگی از موفقیت لانهگزینی اطمینان پیدا کند.
چه موقعآی.وی.اف انجام میگیرد؟
آی.وی.اف معمولا بهعنوان اولین خط درمان و بهترین روش درمانی در انسداد دوطرفه لولههای تخمدان به کار میرود. این روش در شرایط دیگر نیز بهکار میرود از جمله اندومتریوز، ناباروری به علت مشکلات گردن رحم، نازایی با علت مردانه،اختلالات تخمکگذاری و ناباروری با علت نامشخص. اگر مشکلات تخمکگذاری و یا مسدود بودن لولههای رحمی وجود دارد، یا اگر شوهر تعداد اسپرم کمی دارد و اگر سایر روشهای درمان نازایی ناموفق بوده است، میتوان ازآی.وی.اف کمک گرفت.
طول درمان درآی.وی.اف
حدود ۴ تا ۶ هفته طول میکشد تا یک دورهآی.وی.اف کامل شود. باید چند هفته صبر کرد تا تخمکها رسیده شود. حدود نصف روز طول میکشد تا تخمک و اسپرم گرفته و در آزمایشگاه تلقیح شود. ۲ تا ۵ روز دیگر هم باید صبر کرد تا جنین را به داخل رحم مادر وارد کنند، البته همان روز مادر مرخص شده و میتواند به منزل برود.
پیامد آی.وی.اف به نوع مشکل نازایی زوجها و سن آنان بستگی دارد. معمولا خانمهای جوانتر تخمکهای سالمتری دارند و میزان موفقیتآی.وی.اف در آنها بیشتر است. بهطور متوسط ۵۳ درصد شانس حامله شدن و ۹۲ درصد امکان زایمان سالم در هر دوره از درمان برای آنها وجود دارد. البته در مورد هر بیمار احتمال حاملگی قابل پیشبینی نیست چرا که به عوامل مختلفی چون: سن وسلامت دستگاههای تولیدمثل در دو جنس بستگی دارد.
مزیتهای آی.وی.اف
آی.وی.اف قدیمیترین روش کمک باروری است و به همین دلیل پژوهشهای متعددی برای افزایش سلامت این روش و کودکان حاصل از آن انجام شده است و تاکنون عارضهای در اثرآی.وی.افبدست نیامده است.
علاوه بر این، پژوهشهای اخیر۸( مطالعه بین سالهای ۹۸۹۱ تا )۹۹۹۱ نشان میدهد که داروهای باروری میزان ابتلا به سرطان تخمدان را (حتی اگر بیش از یکسال مصرف شود) افزایش نمیدهد. در ضمن پژوهشگران در حال انجام مطالعاتی برای تکامل و بهبودآی.وی.اف در آینده هستند.
عوارض و معایب آی.وی.اف
بارور کردن تخمکها در خارج از بدن مادر نیاز به کارآزمایشگاهی گران قیمتی دارد.
علاوه بر این از آنجائی که معمولا بیش از یک جنین در رحم کاشته میشود، معمولا شانس دو یا چند قلویی ۰۲ تا ۰۴ درصد افزایش مییابد البته پژوهشهایی در حال انجام است تا به روشی از چند قلویی درآی.وی.اف جلوگیری کنند.
آی.وی.اف مانند بقیه روشهای کمک باروری، احتمال حاملگی خارج رحمی زیادی دارد. این حالت وقتی رخ میدهد که جنین به داخل لولههای رحمی یا محفظه شکم رفته و به جای رحم در آنجا لانهگزینی کند. در این صورت پزشک شما بهوسیله دارو یا جراحی جنین را خارج میکند تا در حین رشد جنین آسیبی به بدن شما وارد نکند.
زنانی که داروهای باروری دریافت میکنند گاهی دچار نشانگان بیش تحریکی تخمدان میشوند. اگر تخمدان خانمی بیش از حد تحریک شود، بزرگ شده و ایجاد ناراحتی میکند. افزایش وزن، احساس شناوری و پرشدن، تنفس کوتاه، سرگیجه، دردلگن، تهوع و استفراغ از علایم این حالت است.
بهطور معمول این حالت خودبهخود یا با مراقبتهای دقیق پزشک شما برطرف میگردد. اما در موارد نادر ممکن است زندگی را به خطر افکند. عوامل خطرزا در ایجاد این عارضه عبارتند از: سنکم، کاهش توده بدن، سابقه عدم تخمکگذاری و حاملگی.
مانند تمام مداخلات تهاجمی خطر خونریزی و عفونت نیز درآی.وی.اف وجود دارد.
پژوهشهای جدید نشان میدهد، کودکانی که به کمک روشهای درمانی با تکنولوژی بالا مانند آی.وی.اف بهدنیا میآیند اغلب وزن تولد کمی دارند. البته بیشترین میزان کمبود وزن تولد در اثر چند قلویی است.
برخی معتقدند نقص عضو نوزادان حین استفاده از روشهای کمک باروری افزایش مییابد. البته عدهای از متخصصان این عارضه را مربوط به فاکتورهای دیگر در نازایی مثل سن میدانند. برای اثبات این یافتهها پژوهشهای بیشتری مورد نیاز است. اما واضح است که پیشرفت درمان ناباروری در آینده پزشک را قادر خواهد ساخت تا جنینهای ناسالم را قبل از انتقال به رحم مادر حذف کنند.
در نهایت در کنار این عوارض، مزیت مهمآی.وی.اف را در نظر داشته باشید که در درمان نازایی موفقترین نوع آن است که تا امروز در دسترس بیشتر قرار گرفته است.
آیاآی.وی.اف به تخمدان صدمه نخواهد زد؟
شواهدی مبنی بر تخریب تخمدان به دنبال لاپاروسکپی یا خارج کردن تخمک از تخمدان همراه با سونوگرافی در دست نیست. در عوض گزارشهایی نشان داده است که به دنبال بیوپسی تخمدان، در زوجهایی که مدت طولانی نازا بودهاند، حاملگی رخ داده است.
آیا وجود بافت اسکار اطراف تخمدانها باعث میشود که نتوان تخمک را از تخمدان خارج کرد؟
نه، بهطور معمول. اما جراح باید بتواند برای ورود سوزن در محل مناسب برای خروج تخمک، بهوسیله سونوگرافی یا روشهای جراحی، فولیکول را ببیند.
اگر قبل از خارج کردن تخمک، تخمکگذاری در تخمدان رخ دهد چه میشود؟
در این صورت امکان خارج کردن تخمک از تخمدان وجود نخواهد داشت و به همین علت است که در طول دوره آی.وی.اف تیم پزشکی با بررسی سطح خونی هورمونها به طور دقیق از تخمک گذاری زودرس جلوگیری میکنند.
آیا لکه بینی بعد از خارج کردن تخمک از تخمدان طبیعی است؟
بله، معمولا بهدلیل زخمی که در نتیجه سوراخ کردن دیواره مهبل توسط سوزنی که فولیکول را خارج میکند، ایجاد میشود؛ لکهبینی بعد از خروج تخمک رخ میدهد. لکهبینی بهصورت خون روشن از مهبل ۴۲تا ۸۴ ساعت پس از خروج تخمک رخ میدهد. اگر خونریزی به حدی باشد که بتواند نوار بهداشتی را آغشته به خون کند، باید فورا به پزشک مراجعه شود.
بعد از انتقال جنین چه مراقبتهایی لازم است؟
بهتر است در این مورد از پزشک سئوال شود اما معمولا مراقبتهای زیر توسط اکثر پزشکان توصیه میشود:
الف) پرهیز از مصرف سیگار، قهوه، الکل و داروها.
ب) خودداری از بلند کردن وسایل سنگین.
ج) اجتناب از کار سنگین خانه(حتی کار با جاروبرقی) و فعالیتهای شدید.
د) خودداری از فعالیتهای ورزشی چون شنا، اسبسواری و ائروبیک.
ه) استفاده نکردن از حمام آفتاب، سونای گرم، وان آب داغ و جکوزی.
و) خودداری از مقاربت جنسی وارگاسم.
اگرآی.وی.اف ناموفق انجام گرفت با چه فاصله زمانی برای بار دوم قابل تکرار است؟
این امر به شخص بستگی دارد. اولین دلیل برای به تاخیر انداختن آن، ارائه فرصتی به بیمار برای بازگشت دوره ماهانه طبیعی است که حدود ۲ تا ۳ دوره ماهانه طول میکشد.
تا چندبار امکان تکرارآی.وی.اف برای هر زوج وجود دارد؟
تعداد مشخص و محدودیت خاصی وجود ندارد. این مسئله به تصمیم زوج و پزشک آنها بستگی دارد.
آیا در فاصله دو هفتهای که از شروع آی.وی.اف تا خارج کردن تخمک از تخمدان باقی است نزدیکی (مقاربت) اشکال دارد؟
پیشنهاد ما این است که مرد حداقل ۸۴ ساعت قبل از زمان خارج کردن سلولهای جنسی از انزال خودداری کند (اما نه بیش از ۵ تا ۶ روز)! این احتیاط سبب میشود که نمونه مایع منی گرفته شده برایآی.وی.اف، بیشترین تعداد اسپرم سالم و متحرک را داشته باشد.
چه مدت بعد از انجامآی.وی.اف میتوان مقاربت جنسی داشت؟
با وجود اینکه زمان پرهیز از مقاربت جنسی برای پیشگیری از تخریب سلول جنینی تعیین نشده اغلب پزشکان حداقل ۲ تا ۳ هفته پرهیز از مقاربت را پیشنهاد میکنند. از نظر تئوریک، انقباضات رحم که به دنبال اوج لذت جنسی (ارگاسم) رخ میدهد، میتواند برای مراحل اول لانهگزینی جنین در رحم مزاحمت ایجاد کند. با این وجود نزدیکی در شب قبل از انتقال جنین توصیه میشود چرا که بعضی پزشکان معتقدند اینکار شانس حاملگی را افزایش میدهد.
چه زمانی بعد از انتقال جنین میتوان بقیه فعالیتهای روزانه را انجام داد؟
تیم آی.وی.اف توصیه میکنند حدود ۴۲ ساعت بعد از انتقال جنین به رحم، زن کاملا بیحرکت باقی بماند. از ورزشهای شدید مانند دویدن، اسب سواری و شناو … تا زمان تثبیت حاملگی باید خودداری کرد. اما انجام سایر فعالیتهای روزانه منعی ندارد.
آیا لکهبینی بعد از انتقال جنین و قبل از تست حاملگی طبیعی است؟
در ۲ هفتهای که بعد از انتقال جنین، مادر در انتظار رسیدن وقت تثبیت حاملگی است، لکهبینی میتواند به چند معنی باشد: اول اینکه جنین لانهگزینی کرده است. دوم اینکه یکی از جنینها لانهگزینی کرده در حالیکه دیگری جدا شده است. سوم اینکه زمان خونریزی ماهانه رسیده و مادر حامله نیست.
همیشه و در هر سه حالت در هنگام لکهبینی باید به پزشک اطلاع داد. حتی زمانیکه لکهبینی شدید است، لازم است تست حاملگی انجام شود.
چه زمانی فرد متوجه می شود که باردار است؟
حاملگی با هیچگونه علامت خاصی از جمله تهوع، علایم مشابه عادت ماهانه و… ثابت نمیشود. بلکه باید تست حاملگی انجام گیرد. تست خون حدود ۳۱ روز بعد از آسپیراسیون و انتقال جنین و سونوگرافی ۰۳ تا ۰۴ روز بعد از آسپراسیون، حاملگی را اثبات میکند.
آیا احتمال چند قلویی درآی.وی.اف وجود دارد؟
بله، ۵۲ درصد حاملگیها بهدنبالآی.وی.اف دوقلو هستند (بهطور طبیعی در جامعه این مقدار یک هشتادم است) در مورد سهقلوها احتمال ۲تا۳درصد است.
چه تعداد جنین به رحم انتقال داده میشود؟
این سوِال سختی است که تصمیمگیری راجع به آن به مسایل زیادی بستگی دارد از جمله: سن، تعداد آی.وی.افهای انجام شده، درصد چندقلویی در مرکز پزشکی مورد نظر، … و در نهایت احساس فرد راجع به این تعداد. در بعضی کلینیکها اجازه انتقال بیش از ۳ جنین را نمیدهند چرا که در این صورت عوارض حاملگی زیاد و احتمال حاملگی سالم و تولد نوزاد کامل کمتر خواهد شد. اما بعضیها در مورد زنان بالای ۵۳ سال و آنهایی که آی.وی.افهای ناموفق زیادی داشتهاند؛ انتقال بیش از ۳ جنین را توصیه میکنند.
برای جنینهای اضافی چه اتفاقی میافتد؟
جنینهای اضافی در صورت لزوم قابل فریز شدن هستند تا در دورههای بعدی آی.وی.اف (بعد ازآی.وی.اف ناموفق) مورد استفاده قرار گیرند. البته سرنوشت بقیه جنینهای اضافی مسایل و مشکلات اخلاقی زیادی را در بین جامعه پزشکی برانگیخته است که در این مبحث نمیگنجد.
دفتر مرکزی
کرج - بعد از پل آزادگان - ابتدای خیابان مطهری- نبش کوچه ساوجی - ساختمان کوروش پلاک 901 - طبقه اول واحد 1- کد پستی: 3149649837
تلفن های تماس
026-32555937 - 026-32555938
09363928058 - 09123050747
09120796671 - 09380626117
asadimohammadreza@yahoo.com
kalantari.ali67@gmail.com
.png)