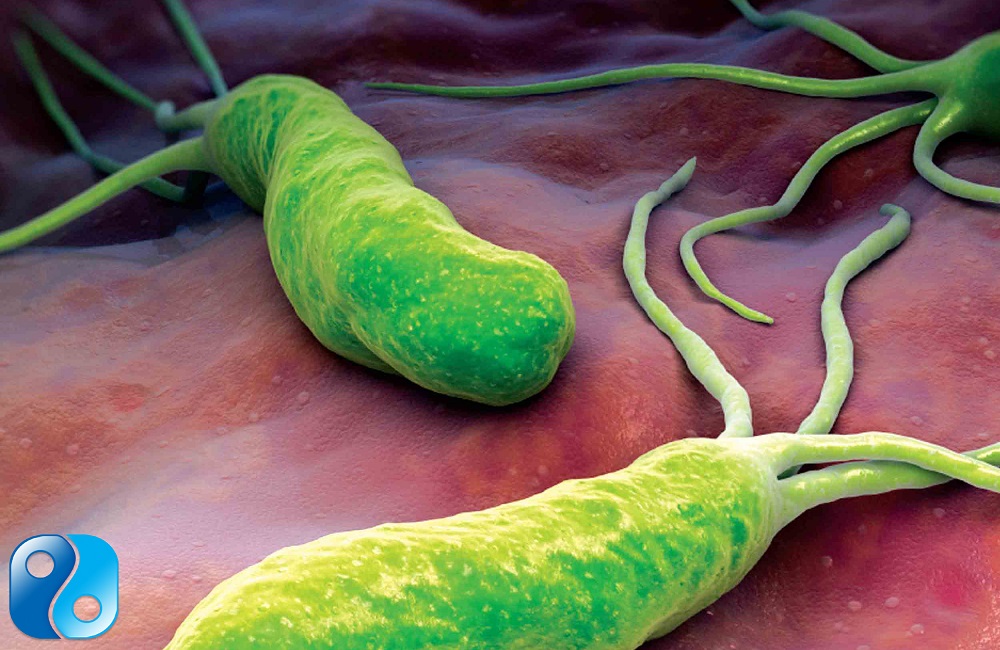
یافته های بالینی
عفونت حاد می تواند به بروز بیماری درقسمت فوقانی دستگاه گوارش منجر شود که با درد و حالت تهوع همراه است و در بعضی از بیماران استفراغ و تب نیز ممکن است وجود داشته باشد. این علائم یک الی دو هفته بطول میانجامد و پس از استقرار H.pylori ، عفونت برای سالها و احتمالأ دهه ها و حتی تا تمام طول عمر فرد باقی می ماند. عفونت با این باکتری در بزرگسالان معمولأ مزمن است و بدون درمان داروئی بهبود نمی یابد، اما حذف خود به خودی باکتری در کودکان دیده شده است. گاستریت ناشی از این باکتری منجر به عوارضی نظیر زخم معده (قسمت تحتانی معده یا ناحیه آنتر) ، دئودنوم ، آتروفی مخاط معده ، کارسینوم و لنفوم سلولهای MALT معده می شود. شایعترین فرم گاستریت ایجاد شده توسط این باکتری گاستریت غالب در ناحیه آنتر معده می باشد. در مقابل بیمارانی هم هستند که گاستریت غالب در ناحیه تنه معده دارند که منجربه آتروفی چند کانونی (multi focal) می شود. این بیماران مستعد زخم معده ، آتروفی معده ، متاپلازی روده ای و بالاخره کارسینوم معده می باشند. خطر زخم پپتیک در مبتلایان به عفونت H.pylori زیاد است و ریشه کنی (eradication) این باکتری به طور قابل توجهی خطر عود زخم پپتیک ناشی از H.pylori را کاهش می دهد. این باکتری در سال 1994 به عنوان کارسینوژن درجه یک برای کانسر معده شناخته شد.
نقش H.pylori در سوء هاضمه بدون زخم (Non Ulceric Dyspepsia) نامشخص است ، ولی H.pylori در این بیماران
شیوع بالائی دارد. در ایجاد عفونت ناشی از این باکتری، استعداد ژنتیکی میزبان نیز حائز اهمیت است.
هلیکوباکتر هلمانی که مخصوص سگ، گربه و خوک می باشد ، نیز می تواند در انسان گاستریت خفیف ایجاد کند.
بیماریزایی
فاکتورهای بیماریزایی این باکتری عبارتند از:
تحرک (این باکتری دارای 7-3 تاژک پوشش دار در یک قطب خود بوده و به شدت متحرک می باشد. این تاژک ها سبب توانایی عبور باکتری از لایه مخاط معده را می شوند)، آنزیم اوره آز (این آنزیم اوره پلاسمایی مترشحه از جداره معده را تجزیه کرده، یون آمونیوم آزاد می کند که می تواند pH محیط پیرامون باکتری را خنثی نگه دارد و از طرفی خود آمونیاک تولید شده نیز به طور مستقیم می تواند به سلولهای اپی تلیال آسیب برساند) ، چسبندگی (پروتئین های مانند هماگلوتینین و پروتئین Bab A سبب چسبندگی این باکتری به سلولهای پوششی مخاط معده می شود) ، سیتوتوکسین (سیتوتوکسین واکوئله کننده vac A که موجب آسیب به سلولهای پوششی مخاط معده شده، نفوذپذیری سلولها را به اوره افزایش می دهد تا جریان عبور اوره از مخاط معده بیشتر شود و از طرفی با آسیب رساندن به غشاء میتوکندریال باعث ترشح سیتوکروم C می شود که آن هم به نوبه خود پروسه آپوپتوزیس یا مرگ سلولی را در سلولهای مخاطی معده آغاز می کند).
پاسخ ایمنی میزبان به H.pylori
عفونت با هلیکوباکتر پیلوری منجر به التهاب مدوام معده در همه افراد آلوده می شود، ولی این باکتری غیر مهاجم بوده و وارد سلول های مخاطی نمی شود. پاسخ میزبان به دنبال اتصال باکتری به سلولهای اپی تلیال شروع می شود و با آسیب به سلولهای مخاطی مواد آنتی ژنیک مترشحه از باکتری جذب سلولهای اپی تلیال معده شده و پس از عبوراز لامینا پروپریا (لایه زیر مخاطی) ، لنفوسیت ها را تحریک نموده و در نتیجه آنتی بادی بر علیه این باکتری از کلاس IgG ، IgA و بندرت از کلاس IgM ایجاد می شود. پس از درمان کامل تیتر آنتی بادی ها به تدریج کاهش می یابد. توجه شود که عفونت اولیه ناشی از H.pylori ایجاد مصونیت نمی نماید و احتمال عفونت مجدد (reinfection) زیاد است.
روش های تشخیص
عفونت هلیکوباکتر پیلوری با استفاده از روش های ذیل تشخیص داده می شود:
1- روش های تهاجمی
الف: بیوپسی آندوسکوپیک از مخاط معده و انجام تست اوره آز سریع ((Biopsy Urease Test: اولین انتخاب، بیوپسی مخاطی از ناحیه آنتر معده است که نمونه بیوپسی شده در درون محلول حاوی اوره قرار داده می شود. تغییر رنگ محیط نشانه تجزیه اوره توسط H.pylori و قلیایی شدن محیط است. حساسیت این روش 100-79 درصد و ویژگی آن 100-92 درصد است. برداشتن تعداد زیاد نمونه بخصوص از تنه معده (علاوه بر ناحیه آنتروم) سبب افزایش حساسیت تست می شود. موارد منفی کاذب در بیمارانی که دچار خونریزی فعال و یا خونریزی اخیر می باشند، کسانی که آنتی بیوتیک دریافت کرده اند و یا تحت درمان ضد ترشحی بوده یا هستند دیده می شود.
ب: بیوپسی آندوسکوپیک از مخاط معده و انجام کشت: فقط در موارد مقاومت به درمان برای بررسی حساسیت آن به آنتی بیوتیکها انجام می شود و بطور معمول برای تشخیص اولیه عفونت انجام نمی گیرد ، اما توصیه می شود در مواردی که درمان خط اول با شکست مواجه شد، انجام گیرد. این باکتری در دمای C°37 ، در یک محیط میکروآئروفیل طی 3 تا 6 روز بر روی محیط skirrow (حاوی وانکومایسین، پلی میکسین B، تری متوپریم) و یا شکلات آگار حاوی آنتی بیوتیکهای وانکومایسین، نالیدیکسیک اسید و آمفوتریسین رشد می کند.
2- روش های غیر تهاجمی
الف: آزمون های سرولوژیک:
روش های ارزانی هستند ولی از آنجائیکه سویه های H.pylori در مناطق جغرافیایی مختلف ، متفاوت هستند عدم استفاده از آنتی ژنهای بومی هر منطقه در کیت های تشخیصی آزمایشگاهی سبب کاهش حساسیت این تست ها می شود.
آنتی بادی از کلاس IgG در 95-94 درصد بیماران، تقریبأ 2 ماه پس از ورود باکتری به بدن مثبت شده و پس از ریشه کنی عفونت تا یک سال یا بیشتر مثبت باقی می ماند. ویژگی این تست حدود 71-41 درصد است که نشانه موارد بالای مثبت کاذب ، در اثر آنتی بادی بوجود آمده در سایر عفونت ها و ایجاد واکنش متقاطع با این تست است.
آنتی بادی از کلاس IgA نیز در 97-94 درصد بیماران ، تقریبأ 2 ماه پس از ورود باکتری به بدن مثبت شده و تقریبأ 3 الی 4 هفته پس از ریشه کنی عفونت سطح آن کاهش می یابد. ویژگی آن حدود 72-59 درصد است که نشانه موارد بالای مثبت کاذب در اثر آنتی بادی بوجود آمده در سایر عفونت ها و ایجاد واکنش متقاطع با این تست است.
آنتی بادی از کلاس IgM شاخص غیر حساس از عفونت حاد (با حساسیت حدود 28-14 درصد) بوده و کاربرد بالینی حتی در کودکان ندارد.
سطح این آنتی بادیها هیچگونه ارتباطی با شدت و وسعت عفونت ندارد. و از طرفی این تست ها قادر به افتراق فرم فعال بیماری از موارد بهبود یافته نمی باشند.
تست های سرولوژیکی در تعیین پروتکل درمان ، تأیید نتیجه درمان قطعی و تشخیص بیماری در کودکان استفاده محدودی داشته و قابل اعتماد نیستند. از طرفی درمان زودرس با داروهای ضد میکروبی در عفونت H.pylori پاسخ آنتی بادیها را مهار کرده و چنین بیمارانی مستعد عفونت مجدد می شوند.
ب: تست تنفسی اوره (Urea Breath Test):
این روش بر اساس است فعالیت آنزیم اوره آز هلیکوباکتر پیلوری است. اوره نشاندار ( 14C- or 13C- urea) موجود در کپسول خوراکی که توسط بیمار خورده می شود به آمونیاک و CO2 حاوی کربن نشاندار شده، متابولیزه شده و CO2 از طریق مخاط به جریان خون انتشار یافته و از آنجا به شش ها و در نهایت به بازدم انتقال می یابد. با جمع آوری CO2 نشاندار موجود در بازدم میزان CO2 تولید شده در معده را می توان اندازه گیری نمود. اگر CO2 نشاندار آشکار گردد نشانه عفونت فعال هلیکوباکتر پیلوری می باشد. به علت دوز بسیار پایین داروی مورد استفاده در این تست، مصرف آن در موارد بارداری و همچنین کودکان مجاز می باشد.
حساسیت و ویژگی این روش که بیش از 94 درصد است (ارزش پیشگوئی کننده مثبت یا Positive Predictive Value آن 100-89% و ارزش پیشگوئی کننده منفی یا Negative Predictive Value آن 94-89%) برای تشخیص اولیه عفونت و پیگیری موفقیت درمان ریشه کن کننده به کار می رود. برای این منظورباید حداقل 4 هفته پس از اتمام دوره درمان مجددأ آزمایش تکرار شود. بنابراین روش مرجع (Gold Standard) برای پی گیری درمان می باشد.
این روش برای تشخیص H.pylori در اولسرهای پپتیک خونریزی دهنده و یا بدون خونریزی که Biopsy Urease Test آنها منفی شده است ، آدنوکارسینوم معده ، لنفوم MALT، سابقه مثبت فامیلی برای کانسر معده نیز استفاده می شود.
ج: تست تعیین آنتی ژن هلیکوباکتر پیلوری در مدفوع به روش PCR
این تست با حساسیت 98-89 درصد و ویژگی بالای 90 درصد راه آلترناتیو برای تست تنفسی اوره می باشد. تست های مدفوعی برای پیگیری درمان موثر قابل انجام و اعتماد هستند و باید 8 هفته پس از اتمام دوره درمان ، مورد استفاده قرار گیرند. اما روش بسیار گرانتری نسبت به تست های دیگر می باشد.
جدول مقایسه خصوصیات تست های روتین در تشخیص هلیکوباکتر پیلوری
نوع آزمایش
زمان مثبت شدن آزمایش بعد از ورود باکتری به بدن
مدت زمان منفی شدن آزمایش پس از درمان
حساسیت
((Sensitivity
ویژگی
(Specificity)
H.pylori IgG
8 هفته
بیشتر از یکسال
94–95 %
41–71 %
H.pylori IgA
8 هفته
3– 4 هفته
94–97 %
59- 72 %
H.pylori IgM
3–4 هفته
2–3 ماه
14–28 %
54–61 %
UBT
2–3 هفته
4 هفته
94–98 %
95–100 %
نحوه آماده سازی بیمار جهت انجام تست UBT
برای انجام آزمایش شرایط زیر باید رعایت شود:
1- بیمار از 6 ساعت قبل ناشتا باشد
2- عدم مصرف آنتی بیوتیک، بیسموت و داروهای ضد ترشحی (مثل امپرازول و ...) 4 هفته قبل از انجام آزمایش
3- عدم مصرف انواع آنتی اسید و بلوک کننده های H2 (مثل سایمتدین، رانیتیدین و ...) 7 روز قبل از انجام آزمایش
درمان
هدف از درمان عفونت H.pylori حذف کامل ارگانیسم است. وقتی باکتری حذف شد احتمال عفونت مجدد کاهش می یابد. رژیم های درمانی مختلفی وجود دارد که عبارتند از:
رژیم درمانی سه گانه (Triple therapies):
شامل یک عامل ضد ترشح اسید (با کاهش اسیدیته معده اجازه ترمیم بافت های آسیب دیده از عفونت را میدهد) و 2 عامل ضد میکروبی (جهت کاهش ریسک درمان ناقص و مقاومت دارویی از دو آنتی بیوتیک استفاده می شود) برای یک دوره درمانی 7 الی 14 روزه می باشد.
1- داروی ضد ترشح اسید (Proton Pump Inhibitors): مهار کننده های پمپ پروتون مستقیمأ H.pylori را مهار می کنند و به نظر می رسد مهار کنند ه قوی اوره آزمی باشند . مانند: 1- Omeprazol، امپرازول (20 میلی گرم، دو بار در روز)، 2- Lansoprazol ، لانزوپرازول (30 میلی گرم، دو بار در روز) ، 3- Pantoprazol پانتوپرازول (40 میلی گرم، دو بار در روز)، 4- Raboprazol و 5- Esomeprazol
2- آنتی بیوتیکها:
الف: مترونیدازول (500 میلی گرم، دو بار در روز) و یا آموکسی سیلین (1 گرم، دو بار در روز)
ب: کلاریترومایسین (500 میلی گرم، دو بار در روز) و یا تتراسیکلین (500 میلی گرم، چهار بار در روز)
رژیم درمانی چهارگانه بر پایه بیسموت:
علاوه بر رژیم فوق بیسموت (525 میلی گرم ساب سالیسیلات بیسموت و یا ساب سیترات بیسموت، چهار بار در روز) هم اضافه می شود. این رژیم داروئی برای 7 روز کافی است.
12- 5 درصد از درمان های H.pylori در دوره اول منجر به شکست می شود که در این موارد باید درمان مجدد صورت گیرد و از ترکیب درمانی دیگری (به خصوص رژیم های 4 داروئی بر پایه بیسموت) استفاده شود و دوره درمان حتمأ 14 روز باشد.
تأیید ریشه کنی عفونت
4 هفته پس از اتمام رژیم درمانی برای اطمینان از ریشه کن شدن باکتری از بدن تست UBT انجام می شود ، که به دنبال درمان موثر، این تست باید منفی شود.
دفتر مرکزی
کرج - بعد از پل آزادگان - ابتدای خیابان مطهری- نبش کوچه ساوجی - ساختمان کوروش پلاک 901 - طبقه اول واحد 1- کد پستی: 3149649837
تلفن های تماس
026-32555937 - 026-32555938
09363928058 - 09123050747
09120796671 - 09380626117
asadimohammadreza@yahoo.com
kalantari.ali67@gmail.com
.png)